09.11.2017
Восстановление после лакунарного инсульта. Вероятные последствия и прогноз специалистов. Основные тактики лечения
Прежде чем рассматривать что такое «лакунарный инсульт», необходимо дать определение (разъяснение) понятию «инсульт», являющегося носителем различных его (т.е., инсульта) характеристик.
Инсульт - это клинический синдром, который проявляется острым нарушением локальных функций мозга, продолжающееся более 24 часов, или приводящее к смерти (в том числе и досуточной); может быть вызван либо спонтанным (! нетравматическим) кровоизлиянием в вещество мозга или под мозговые оболочки (первичный геморрагический инсульт или субарахноидальное кровоизлияние соответственно), либо недостаточностью кровообращения в определенной зоне мозга в результате снижения мозгового кровотока, тромбоза или эмболии, связанных с заболеваниями сердца, сосудов или крови (ишемический инсульт, или инфаркт мозга). Это определение объединяет инсульт в результате инфаркта мозга, первичного геморрагического инсульта, внутрижелудочкового кровоизлияния и большинства случаев субарахноидального кровоизлияния (САК).
(! ) Обратите внимание : «инсульт» это - «не очаг» ишемии/некроза или кровоизлияния, имеющий отношение к головному (и спинному) мозгу и выявляемый с помощью методов нейровизуализации (КТ, МРТ), а это - «клиническая картина» (клинический синдром). Например, формирование участка инфаркта в отделе головного мозга, который не имеет важного значения для осуществления высших психических функций, чувствительности, движения и др. протекает асимптомно (без клинических проявлений), поэтому выявление такого «инфаркта» с помощью КТ/МРТ - не позволяет выставлять диагноз «инсульт».
В понятие инсульта не входят травматические субдуральное, эпидуральное и внутримозговое кровоизлияния, а также инфаркт мозга вследствие травмы, инфекции или опухоли. Диагноз инсульта не ставится больным с инфарктом сетчатки, несмотря на то, что в основе инфаркта мозга и сетчатки часто лежат сходные причины, и эти состояния характеризуются сходным прогнозом в отношении повторных нарушений мозгового кровообращения. Также в данное определение не входят пациенты с САК, у которых сохранено сознание, отмечается головная боль, но нет неврологического дефицита (ригидность мышц присутствует не всегда и может наблюдаться в течение первых нескольких часов).
«Инсульт» означает «удар», это - сокращение от старого названия «апоплексический удар». Слово «апоплексия» заимствовано во французском и латинском языках из греческого языка и означает внезапную утрату движений или чувствительности, как после удара молнией. Слово «апоплексия» происходит от apoplessein («обездвиженный ударом»); от plessein («удараять») и apo (что означает «от» и в данном случае подразумевает «полностью»).
Лакунарный инсульт
- это инсульт, причиной которого является инфаркт, трансформирующийся в последующем в небольшую полость - лакуну, что и определило название инсульта и патологического процесса лежащего в его основе. Таким образом, лакунарный инсульт - это один из видов ишемических нарушений мозгового кровообращения при (как правило) артериальной гипертензии (АГ), имеющий определенную клиническую и морфологическую картину, характеризующуюся развитием небольших очагов некроза с образованием «полостей-лакун» в глубинных отделах головного мозга из-за поражения перфорирующих артерий, вследствие чего классические лакунарные инсульты, возникающие при АГ, никогда не поражают кору больших полушарий мозга (иногда причиной лакунарного инсульта и образования лакун может быть не только «ишемия-некроз», но и небольшое кровоизлияние в этих же областях). Величина лакунарного инфаркта мозга - от 0,1 см и менее до 1,5-2,0 см (определяется по максимальной зоне инфаркта). Некоторые лакунарные инфаркты выявляются только при гистологическом исследовании. Лакуны диаметром более 2,0 см встречаются крайне редко и называются гигантскими.
Термин «лакуна» обязан своим происхождением французскому врачу и исследователю Decambre, впервые в 1838 году применившему его при описании небольших полостей в веществе головного мозга, образовавшихся вследствие резорбции размягчений. Лишь спустя более 60 лет, в 1901 - 1902 гг., известные неврологи Маrie и Ferrаnd описали морфологию лакун и отдельные клинические проявления лакунарных поражений мозга. Еще через 60 лет, в 60-х -80-х годах ХХ века появились работы C. Fisher (1982, 1986), в которых впервые была сделана попытка связать воедино клинику, морфологию, диагностику и лечение лакунарного инсульта, а сами лакунарные инсульты стали рассматриваться как особый вид ишемических повреждений мозга при АГ.
Еще раз стоит отметить (поскольку это важно для понимания сути все проблемы), что классические лакунарные инфаркты (ЛИ) возникающие при АГ, редко поражают кору больших полушарий мозга, что объясняется нарушением кровотока исключительно в бассейне пенетрирующих, перфорантных, внутримозговых артерий диаметром от 40 до 900 мк. ЛИ является самой частой патологоанатомической находкой, выявляемой при аутопсии у лиц пожилого и старческого возраста, страдающих артериальной гипертензией. Среди всех случаев инсульта при артериальной гипертензии свыше 15 % приходится на лакунарные [инсульты] (Мякотных В.С., Боровкова Т.А., 2004). Разумеется, нельзя полностью отвергать и иной механизм образования лакун в веществе головного мозга, например, атеросклеротический или сочетанный, при котором приблизительно равноценное патогенетическое значение имеют как АГ, так и атеросклероз (у данного конкретного больного).
Для развития ЛИ имеют значение анатомические особенности строения пенетрирующих (перфорантных, внутримозговых) артерий - они имеют мало коллатералей (Верещагин Н.В. и др., 1997). Морфологическими изменениями, возникающими в указанных выше артериях при АГ являются: плазморрагии, фибриноидный некроз, гиалиноз, отложение липидов, замещение стенок артерий соединительной тканью. Данные изменения строго локальны, имеют сегментарный (до 10 мм) характер. В целом описываемая патологоанатомическая картина получила название сегментарной артериальной дезорганизации или сегментарной фибриноидной дегенерации; возможно развитие микроаневризм, которые, как было отмечено выше, могут приводить не к ишемии, а к небольшому кровоизлиянию в вещество головного мозга. Внутримозговые артерии относятся к сосудам мелкого калибра, поэтому не попадают под определение классических мишеней атеросклероза - артерий крупного и среднего калибра, из-за чего отдельные авторы разделяют лакунарный инсульт на «атеросклеротические» и «гипертонические» как по морфологической картине, так и патогенетическому механизму развития (Верещагин Н.В. и др., 1997); но, по мнению В. С. Мякотных и Т. А. Боровковой (2006), механизм образования лакун в веществе головного мозга у пожилых и престарелых лиц носит сочетанный характер, с приблизительным равноценным патогенетическим значением АГ и атеросклероза. Возможно, речь идет не столько об атеросклеротическом, сколько об артериосклеротическом процессе, который в принципе сопоставим с патологическими изменениями стенки сосуда, характерными для АГ, тем более, что в последние годы в литературе появляются сообщения о возможности развития атеросклеротического процесса в артериях малого диаметра, с повышением частоты атеросклеротического стеноза сосудов в возрасте старше 60 лет (Сергиенко В.Б. и др., 1999; Armentano R. et al., 1995).
На основании выявляемых на секции и при гистологическом исследовании морфологических особенностей лакунарного инсульта, в том числе топографических взаимоотношений между пораженным сосудом (интрацеребральной артерией) и непосредственно очагом лакунарного инсульта выделено четыре варианта морфологической картины лакунарного инсульта
(Верещагин Н.В. и др., 1997):
1
. облитерированные и склерозированные артерии с некротизированными стенками вплотную примыкают к инфаркту, но в нем самом не обнаруживаются;
2
. характерна своеобразная ампутация артерии в пределах инфаркта, развившегося в ее бассейне;
3
. организующиеся и организованные инфаркты располагаются на некотором расстоянии от измененных артерий, то есть в бассейне их ветвей;
4
. организованные и организующиеся инфаркты возникают в бассейне ветвей артерий, утративших миоциты средней оболочки на предыдущих стадиях АГ.
Лакунарный инсульт, имеющий в своей основе ЛИ, клинически проявляется лакунарным синдромом (ЛС). При этом для лакунарного инсульта, как правило, характера клиническая диссоциация, которая проявляется* наличием выраженного и/или распространенного неврологического [не-коркового и не-альтернирующего] двигательного и/или чувствительного дефекта (дефицита) на фоне отсутствия общемозговой симптоматики (т.е. на фоне резко выраженного неврологического дефицита отсутствует клинически значимое нарушение уровня сознания и нарушение витальных функций). Считается, что имеющаяся у лакунарного инсульта характерная клиническая картина, складывающаяся из общих клинических признаков и лакунарных синдромов, позволяет ставить его (лакунарного инсульта) диагноз прижизненно (Верещагин Н.В. и др. 1997; Мякотных В.С., Боровкова Т.А., 2006). Рассмотрим характерные для лакунарного инсульта общеклинические признаки и лакунарные синдромы.
Общие клинические признаки лакунарного инсульта :
1 . обязательное присутствие артериальной гипертензии в анамнезе; частое развитие во сне (ночью) при наличии предшествующей головной боли и повышенного АД вечером;
2 . в период развития инфаркта АД умеренно повышено или в пределах нормы, головная боль отсутствует или незначительна, а уровень бодрствования не снижается; отсутствуют менингеальные симптомы и нарушения высших корковых функций (даже при клинически отчетливом правостороннем гемипарезе);
3 . очаговая неврологическая симптоматика нарастает в течение нескольких часов или дней, возможно интермиттирующее или ступенеобразное развитие заболевания;
4 . характерно хорошее восстановление двигательных функций, чаще в течение от нескольких дней до 6 месяцев, но в этот период возможно развитие повторных лакунарных инсультов;
5 . ангиография не выявляет патологии;
6 . при проведении КТ, МРТ определяется средний объем очага пониженной плотности - 1,7 мм, лучшая визуализация очага - к 7-му дню заболевания, но очень часто КТ и МРТ вообще не выявляет отчетливых признаков патологии из-за малых размеров очагов ЛИ.
Известны следующие лакунарные синдромы :
1 . изолированный двигательный гемипарез (примерно в 50% случаев) - односторонняя слабость, охватывающая два или три отдела (лицо, руку и ногу); часто имеются объективные но не субъективные чувствительные нарушения; имеется пирамидное / кортикоспинальное распределение пареза (то есть в основном в мышцах, противодействующих силе тяжести, - в мышцах осуществляющих приведение и наружную ротацию плеча, разгибание в локтевом суставе, супинацию, разгибание кисти и ее пальцев, сгибание и приведение бедра, сгибание в коленном суставе, тыльное разгибание стопы и ее пальцев);
2 . изолированная гемианестезия (примерно в 5% случаев) - объективные симптомы нарушения чувствительности с субъективными признаками или без них, с вовлечением всех видов чувствительности (тактильной, болевой, температурной, мышечно-суставной или проприоцепции) или же без нарушения проприоцепции, в лице и руке, в руке и ноге или лице, руке и ноге (то есть с таким же распределением, как при изолированном двигательном гемипарезе);
3 . гемипарез + гемианестезия (примерно в 35% случаев) - сочетание пареза и утраты чувствительности в лице и руке, руке и ноге или лице, руке и ноге без каких-либо других нарушений;
4 . атактический гемипарез (примерно в 10% случаев) - сочетание пареза с пирамидным / кортикоспинальным распределением и мозжечковой атаксией с вовлечением руки и/или ноги на одной стороне тела;
5 . возможно развитие ЛС в виде: «синдрома дизартрии и неловкой руки» (вариант атактического гемипареза); «изолированного центрального паралича мышц лица» и «гемихори - гемибаллизма».
* Обратите внимание (запомните) : ни один из лакунарных синдромов не включает: нарушения сознания, дефекта полей зрения, острого нарушения корковых функций (афазии, нарушения зрительно-пространственного восприятия или преимущественного выпадения глубокой чувствительности); ничего, что позволило бы заподозрить поражение ствола мозга (диплопии, альтернирующих чувствительных и двигательных нарушений)
(! ) C прогностической точки зрения особый интерес представляют «немые» ЛИ, поскольку множественные ЛИ в таких случаях, не проявляясь грубоорганической неврологической симптоматикой, могут служить причиной выраженных когнитивных нарушений и деменции. Поэтому изучение вопроса патогенеза «немых» ЛИ имеет большое значение.
Таким образом, диагностика лакунарного инсульта основана на сопоставлении достаточно выраженной неврологической симптоматики (ЛС) при сохранении сознания и высших корковых функций, а также на отсутствии при этом отчетливых изменений при проведении КТ, МРТ мозга и на выявлении существующей в течение нескольких лет АГ. Следует помнить, что в подавляющем большинстве случаев с помощью МРТ не удается вообще выявить наличие ЛИ, так как основная масса подобного рода поражений имеет размеры, не превышающие 1,0 мм в диаметре, что редко поддается отчетливой нейровизуализации; поэтому как раз отсутствие изменений на томограммах при наличии клинической картины ишемического инсульта у человека, страдающего АГ, должно наводить врача на мысль о развитии лакунарного инсульта. Также для лакунарного инсульта характерна неизменность уровня таких ферментов ликвора, как ангиотензинпревращающего, креатининкиназа, лактатдегидрогеназа, тогда как примерно в 80% случаев корковых инфарктов наблюдается повышение уровня хотя бы одного фермента.
Топический диагноз при лакунарном инсульте (или в каких отделах головного мозга локализуются очаги, вызывающие ЛС) :
1 . изолированный двигательный гемипарез - очаг расположен там, где двигательные пути идут компактно, отдельно от других путей: во внутренней капсуле или мосту, иногда в лучистом венце или ножке мозга, редко в пирамиде продолговатого мозга;
2 . изолированная гемианестезия - очаг обычно находится в таламусе, но, возможно, и в стволе мозга;
3 . гемипарез + гемианестезия - очаг обычно находится в таламусе или во внутренней капсуле, но может располагаться в лучистом венце или в мосту; по сравнению с другими лакунарными синдромами, инсульт с двигательными и чувствительными нарушениями чаще развивается при обширном корковом или подкорковом инфаркте;
4 . атактический гемипарез - очаг обычно находится в мосту, внутренней капсуле или ножке мозга; дизартрия в сочетании с центральным парезом лицевой мускулатуры или без него также может представлять собой лакунарный синдром, при котором очаг локализуется там же, где и очаг, вызывающий атактический гемипарез, однако возможны и др. локализации;
5 . синдрома дизартрии и неловкой руки - очаги: верхняя часть основания моста, внутренняя капсула - семиовальный центр; изолированного центрального паралича мышц лица - очаги: лучистый венец, внутренняя капсула; гемихорея / гемибаллизм - очаги: чечевицеобразное ядро, хвостатое ядро.
Лакунарный инсульт является тяжелым неврологическим нарушением. Это один из видов ишемического инсульта. В таком состоянии возникает острое нарушение кровообращения. При этом развиваются серьезные повреждения мозга, которые характеризуются отмиранием отдельных его участков. Патология приводит к нарушениям функций всех органов и систем. Для минимизации повреждений назначают комплекс лечебных мероприятий, но полностью устранить последствия не удастся.
Особенности развития патологии
Лакунарный инфаркт головного мозга обычно возникает у гипертоников и людей, страдающих атеросклерозом. Наиболее уязвимы перед этой проблемой пожилые люди. Уменьшение просвета сосудов из-за атеросклеротических отложений приводит к нарушениям кровотока, что создает определенные предпосылки для развития ишемии.
Для лакунарных инсультов характерно нарушение кровотока в самых мелких сосудах, расположенных внутри корковых центров мозга. Их главная функция заключается в снабжении глубоких слоев клеток мозга.
Эти внутримозговые артерии имеют такие особенности:
- они не замещаются вспомогательными сосудами;
- могут превращаться в микроаневризмы, которые приводят к кровоизлиянию;
- это не мышечно-эластичные сосуды, поэтому они не поражаются атеросклерозом.
При атеросклерозе нарушается поступление кислорода и полезных веществ к мозгу. Это негативно влияет и на состояние внутримозговых сосудов. Патологический процесс не распространяется на корковый отдел.
Из-за нарушений кровотока появляются очаги размягчения, которые постепенно замещаются лакунами. Лакуны могут быть больших размеров, больше двух сантиметров, но это редкое явление. Внутри этих полостей находится кровь или плазма. Сами лакуны имеют форму сумки, которая под воздействием сильных физических напряжений, травмы или резкого скачка давления может разорваться.
Причины и симптомы
Патологический процесс развивается под влиянием таких факторов:
- Резкие скачки давления в артериях, отсутствие лечение или неправильная терапия гипертонической болезни, частые кризы.
- Нарушения обмена веществ, которые часто встречаются у диабетиков.
- Патологии, при которых нарушается свертываемость крови и повышается риск тромбообразования. Это происходит при сильных травмах, ожогах, обезвоживании и других проблемах.

- Воспалительные процессы в артериях, вызванные инфекцией или аллергической реакцией. Они приводят к нарушению кровообращения в сосудах мозга.
- Врожденные аномалии строения стенок сосудов.
При этом виде инсульта сразу после его возникновения отсутствуют нарушения двигательной функции, речи и сознания. Симптоматика нарастает очень медленно. Все проявления болезни специалисты выделяют в синдромы, которых насчитывается два десятка.
Главными симптомами, которые возникают при лакунарном состоянии, являются:
- двигательные нарушения. В половине случае нарушается подвижность части лица, половины тела или конечности;
- чувство слабости в конечностях;
- одновременно нарушается речь и сократительные способности мышц рук и ног с одной стороны;
- отмечаются подергивания туловища, дрожание рук, нарушается тонус отдельных групп мышц;
- в половине тела снижается чувствительность или полностью исчезает. Больные не чувствуют тепла и холода, боли, при прокалывании кожи не возникает никаких ощущений;
- во всем теле может возникать судорога и повышается напряжение мышц;
- ухудшается память;
- нарушается координация движений, во время ходьбы многие больные пошатываются;
- человек не может контролировать работу тазовых органов, из-за чего непроизвольно возникает мочеиспускание и стул.
Специалисты утверждают, что состояние тех, кто пережил лакунарный ишемический инсульт, особенно ухудшается в утреннее время. Патологические изменения происходят в ночное время суток. Человек ложится спать, а утром замечает нарушения. Иногда проблема не имеет никаких симптомов.
Диагностика и лечение
Чтобы правильно поставить диагноз, специалист должен выявить гипертонию и связать ее с симптомами. Могут назначить прием через несколько дней, так как за это время могут развиться дополнительные нарушения.
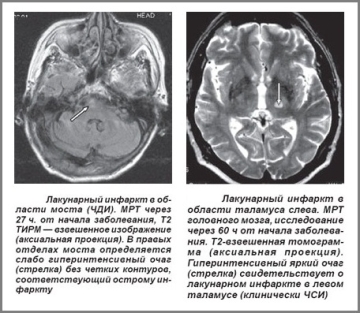
Лучше всего провести исследование на наличие лакун в головном мозге. Для этого назначают магниторезонансную томографию (МРТ). Эта процедура помогает определить наличие полости, ее размер и форму. Но если лакуны имеют очень маленькие размеры, то даже МРТ их обнаружить не поможет.
Наиболее четкую картину развития патологии можно составить только через неделю после возникновения инсульта.
 Ишемический лакунарный инсульт обязательно лечат в условиях стационара. Сначала назначают терапию, направленную на стабилизацию артериального давления. Без этого нельзя добиться положительного эффекта.
Ишемический лакунарный инсульт обязательно лечат в условиях стационара. Сначала назначают терапию, направленную на стабилизацию артериального давления. Без этого нельзя добиться положительного эффекта.
Лечение заключается прежде всего:
- в нормализации режима дня, отсутствии эмоциональных перенапряжений, прекращении курения;
- в правильном питании. Больному необходимо отказаться от соли, кофе, жирного, острого, сладостей. Важно сделать упор на кисломолочную продукцию, куриное мясо, овощи, фрукты.
При всех видах ишемических инсультов назначают одну схему лечения, которая заключается в использовании базисных и специфических методов.
В первый вид терапии включено:
- Назначение препаратов для стабилизации давления в артериях.
- Регуляция работы системы свертываемости крови.
- Предотвращение отека головного мозга.
- Средства для прекращения судорог.
К специфическим вариантам лечения относят:
- введение в вену Фибринолизина на протяжении первых шести часов после инцидента;
- назначение медикаментов для разжижения крови в целях предотвращения тромбообразования;
- назначение нейропротекторов для защиты клеток мозга.
Ствол средней мозговой артерии, а так же артерии, образующие виллизиев круг (сегмент А1 передней мозговой артерии, передняя и задние соединительные артерии, прекоммунальные сегменты задних мозговых артерий), основная и позвоночные артерии все вместе отдают ветви диаметром 100-400 мкм, прободающие глубинное серое и белое вещество большого мозга и ствола мозга. Каждая из этих мелких ветвей может подвергнуться тромбозу как при атеротромботическом поражении в своём начале (поражение ветвей основной артерии или ствола средней мозговой артерии) или при липогиалинозном истончении её стенок более удалённой от начала локализации. При тромбозах этих ветвей развиваются инфаркты малых размеров (менее 2 см), которые обозначают как лакуны. Во многих случаях они бывают ещё меньше — 3-4 мм. Несомненно, что фактором риска для такого поражения мелких сосудов является артериальная гипертензия. На долю лакунарных инфарктов головного мозга приходится 10% случаев ишемического инсульта.
Клинические синдромы лакунарной болезни
Клинические проявления, наблюдающиеся при развитии лакун, обозначают как лакунарные синдромы. Часто лакунарному инфаркту головного мозга сопутствуют лакунарные транзиторные ишемические атаки (ТИА, микроинсульты). Транзиторные ишемические атаки (ТИА, микроинсульты) могут наблюдаться к пациента по нескольку раз в день и продолжаться лишь несколько минут.
Развитие инфаркта головного мозга (ишемического инсульта) может сопровождаться внезапно возникающим или нарастающим на протяжении нескольких дней неврологическим дефицитом. Через несколько часов или дней после развития инфаркта головного мозга (ишемического инсульта) состояние больного улучшается, хотя некоторые пациенты становятся инвалидами. Восстановление здоровья пациента за период от нескольких недель до месяцев может быть полным либо остаётся минимальный остаточный неврологический дефицит.
Известны неврологические проявления многих лакунарных синдромов. Некоторые из этих неврологических синдромов требует подтверждений. При лакунарной болезни наиболее распространены следующие неврологические синдромы:
- Чистый двигательный гемипарез при инфаркте в области заднего бедра внутренней капсулы или основании моста. При этом почти всегда вовлечены лицо, рука, нога, стопа и её пальцы. Слабость мышц может быть перемежающейся при транзиторной ишемической атаке (ТИА, микроинсульте), постепенно нарастающей или внезапной. Слабость мышц может прогрессировать до паралича (плегии), а затем часто регрессирует. Во многих случаях подобных синдромов выздоровление бывает полным;
- Синдромы с чисто чувствительными расстройствами по гемитипу при таламических инфарктах;
- Истинный атактический гемипарез при инфаркте в области основания моста и дизартрия с неловкостью в кисти или руке в связи с инфарктом в основании моста или колене внутренней капсулы;
- Чистый двигательный гемипарез с «моторной афазией», обусловленный тромботической закупоркой лентикулостриарной ветви артерии чечевицеобразного ядра и полосатого тела, снабжающей кровью колено и переднее бедро внутренней капсулы с прилежащим белым веществом лучистого венца.
До начала лечения по поводу артериальной гипертензии множественные лакуны часто вызывают у пациентов развитие псевдобульбарного паралича с эмоциональной лабильностью, состояние заторможенности, абулии и двусторонние пирамидные симптомы. В настоящее время этот синдром встречается редко.
Существуют и другие лакунарные синдромы, которые были связаны с наблюдаемой артериальной патологией:
- Псевдобульбарный синдром с утратой способности образовывать речевые звуки (анартрия), обусловленной двусторонними инфарктами в области внутренней капсулы, может развиваться при поражении чечевицеобразного ядра и полосатого тела.
- Синдромы, обусловленные сужением просвета (окклюзии) пенетрирующих ветвей нижележащего участка задней мозговой артерии (перечислены выше).
- Синдромы, наблюдающиеся при возможном сужении просвета (окклюзии) пенетрирующих артерий, исходящих из основной артерии. Эти лакунарные синдромы включают в себя ипсилатеральную атаксию и парез нижней конечности, чистый двигательный гемипарез с параличом взора по горизонтали, а также гемипарез с перекрёстным параличом отводящего нерва (VI черепного).
- Синдромы поражения нижерасположенных ветвей основной артерии включают внезапную ядерную офтальмоплегию, горизонтальный паралич взора и аппендикулярную мозжечковую атаксию.
- Синдромы, развивающиеся при возможных сужениях просвета (окклюзии) ветвей позвоночной артерии, включают чистый моторный гемипарез (при этом остаются интактными мышцы лица) за счёт вовлечения пирамиды продолговатого мозга, а также синдрома поражения латеральных отделов моста и продолговатого мозга, сопровождающиеся головокружением, рвотой, слабостью лицевой мускулатуры, синдромом Горнера, ипсилатеральным онемением в зоне иннервации тройничного нерва и контралатеральной утратой чувствительности за счёт поражения спиноталамического пути (синдром частичного латерального поражения продолговатого мозга).
Инструментальные обследование при диагностике лакунарной болезни
Компьютерная томография (КТ) головного мозга позволяет обнаружить большинство супратенториальных лакунарных инфарктов. Магнитно-резонансная томография (МРТ) головного мозга чётко выявляет как супра-, так и субтенториальные инфаркты (лакуны размером 7 мм и более), а также распространение в серое вещество кортикальной поверхности малого инфаркта в области белого вещества мозга. Такое распространение является преимущественно следствием эмболии, а не сужения просвета (окклюзии) мелких пенетрирующих сосудов. Поэтому в подобных ситуациях не следует ставить диагноз лакунарного инфаркта.
Многие инфаркты величиной более 2 см, сочетающиеся не только с чистым двигательным гемипарезом, в литературе неправильно называются лакунами. Они слишком крупные, чтобы представлять собой результат окклюзии отдельной пенетрирующей ветви. Вероятно, это эмболические инфаркты, при которых компьютерная томография (КТ) головного мозга не в состоянии продемонстрировать вовлечение кортикальной поверхности. Диагноз лакунарного инфаркта нужно ставить лишь тогда, когда величина инфаркта составляет менее 2 см и его локализация может быть объяснена окклюзией малой пенетрирующей ветви одной из крупных артерий основания мозга. Более крупные глубокие инфаркты в белом веществе я бассейне средней мозговой артерии, вероятно, обусловлены эмболиями.
Электроэнцефалография (ЭЭГ) обычно нормальная в отличие от таковой при инфарктах, поражающих кору головного мозга. Если при ЭЭГ исследовании вскоре после возникновения симптомов получены нормальные результаты, то это даёт основание думать о глубинном инфаркте в белом веществе полушария мозга.
Лечение лакунарной болезни головного мозга
Лучшее лечение при поражении сосудов малого калибра — это профилактика, а именно тщательный контроль артериальной гипертензии. Однако падение артериального давления во время развития инсульта способствует нарастанию неврологической симптоматики. Снижение артериального давления начинают после того, как у больного стабилизируется неврологическая симптоматика.
Эффективность антикоагулянтов и антиагрегантов при лечении больных с лакунарными транзиторными ишемическими атаками (ТИА, микроинсульты) и флюктуирующими инсультами не выяснена. По мнению некоторых специалистов, таламические лакуны, вызванные липогиалинозом, могут сочетаться с незначительными кровоизлияниями (геморрагиями). При аутопсии в таких инфарктах иногда обнаруживают нагруженные гемосидерином макрофаги.
Возможность применения гепарина при этом состоянии так же сомнительна. Но, с другой стороны, у некоторых пациентов с флюктуирующим гемипарезом в зоне атеротромботического поражения ветви основной артерии или исходящих из ствола средней мозговой артерии артерий чечевицеобразного ядра и полосатого тела при введении гепарина может отмечаться улучшение состояния.
Больным с лакунарным инсультом не показано длительное лечение антикоагулянтами. В то же время необходимо осуществлять тщательный контроль артериальной гипертензии для того, чтобы предупредить прогрессирование сосудистого поражения у пациентов с гипертонией в анамнезе.
Этот вид характеризуется поражением перфорирующих артерий головного мозга и опасен своими последствиями: нарушается чувствительность, возникают проблемы с двигательным аппаратом. Существует и другое название этого заболевания – лакунарный инфаркт мозга, вследствие которого образовываются лакуны (пузырьки) в головном мозге.
Суть заболевания
Возникает такого рода инсульт на фоне артериальной гипертензии. В результате поражения артериальных сосудов головного мозга образуются мелкие очаги в глубине мозговой ткани. Называются такие очаги лакунами, из чего и следует название болезни.
Очаги располагаются глубоко, кора не поражается. Размер лакун в пределах 10–200 мм. Небольшие лакуны могут не беспокоить человека, он даже не будет замечать изменений в организме. Их выявляют с помощью дополнительных исследований.
К особенностям ишемического ЛИ (лакунарного инсульта) относят такие факты:
- Из всех инсультов 20% выпадает на ЛИ.
- Нарушение рецидивирует в 12% случаев.
- Осложнение ЛИ – лакунарное состояние, которое в свою очередь провоцирует гипертоническую энцефалопатию и (слабоумие).
- Заболевание характерно людям пожилого возраста, которые страдают артериальной гипертензией.
Причины заболевания
Главной причиной ишемического лакунарного инфаркта головного мозга считается артериальная гипертония. Скачки давления на протяжении дня влияют на состояние стенок сосудов.
Заболевания, которые провоцируют лакунарный инсульт:
- сахарный диабет, в особенности II тип;
- гипертония;
- атеросклероз;
- перенесенная инфекция мозговых тканей;
- васкулит (воспаление сосудов мозга).
Стрессовые ситуации влияют на состояние сосудов, поэтому они также могут быть причиной лакунарного инсульта. Неблагоприятный образ жизни, вредные привычки сказываются на всем организме, в том числе и на сердце, нейронах головного мозга. Они зачастую становятся причиной ЛИ у молодых людей, которые также подвержены этому заболеванию.
Симптоматика ЛИ
В отличие от обычного инсульта, этот вид заболевания не имеет таких ярко выраженных симптомов, которые смогут сразу оповестить о нарушениях. Причиной этого является глубина поражения, ведь кора не подвергается опасности. Возможно бессимптомное течение болезни.

Ишемический лакунарный инсульт может проявляется следующими симптомами:
- Ходьба мелкими шажками.
- Нарушается равновесие во время ходьбы.
- Менее четкая речь.
- Возникновение двухсторонних судорог по всему телу.
- Эпизоды неконтролируемого мочеиспускания и выделения кала.
- Односторонняя слабость мышц в разных частях тела. Например, рука и лицо. Происходит в 50% всех случаев ЛИ.
- Нарушается тактильная чувствительность.
- Непроизвольное движение конечностей (гиперкинетический синдром).
Бывает, что симптомы проявляются не сразу, а через некоторое время после поражения. Сознание в полном порядке, зрение не нарушено.
Обследование при ЛИ
При подозрении на лакунарный инсульт доктор назначает пациенту обследование в виде МРТ (магнитно-резонансная томография) и КТ (компьютерная томография). Но бывает так, что эти манипуляции не определяют очагов поражения из-за их незначительных размеров.
Обследование также включает в себя:
- общий и биохимический анализ крови;
- определение уровня сахара в крови;
- осмотр невролога, терапевта и окулиста.
Лечение ЛИ
К основным принципам лечения относится:
- терапия заболевания, которое стало причиной ЛИ;
- терапия, которая улучшает мозговое кровообращение;
- использование нейропротекторов;
- применение метаболических препаратов.
Особое внимание должно быть направлено на реабилитацию после перенесенного лакунарного инсульта. Она позволит восстановить состояние больного и избавит от неврологических нарушений, которые возникли из-за ЛИ. Профилактические меры не менее важны.
Какие осложнения дает ЛИ?
В случае единичного лакунарного инсульта прогноз благоприятный. При правильном подходе к лечению, больному удается восстановить все функции. В единичных случаях остаются некоторые двигательные нарушения.
Рецидивы заболевания провоцируют серьезное осложнение – лакунарное состояние мозга. Оно ведет к потере мозговых функций и деменции (слабоумию).
Меры профилактики ЛИ
Чтобы не допустить образование лакун, которые возникают вследствие инсульта, стоит придерживаться здорового образа жизни, отказаться от вредных привычек. Важно контролировать эмоциональное состояние, оградить себя от стрессовых ситуаций. Из рациона следует исключить продукты, насыщенные холестерином, сахаром, иными вредными веществами, которые влияют на состояние сосудов.
Не следует переутомляться как физически, так и психологически. Побольше проводить время на свежем воздухе, делать прогулки. Чрезмерные физические нагрузки не нужны.
Люди, которые страдают перепадами артериального давления, следует внимательнее к себе относиться. Следует несколько раз за день делать измерения. Особенно это касается людей пожилого возраста. Необходимо наблюдаться у кардиолога и держать артериальное давление под контролем с помощью лекарств.
Если инсульт был перенесен ранее, и первые его симптомы вновь начали беспокоить, то сразу необходимо обратиться к доктору. Лучше лишний раз провести обследование, нежели лечить последствия.
Что это такое — лакунарный инфаркт головного мозга? Это не что иное, как ишемический инсульт головного мозга со своими собственными физиологическими и анатомическими особенностями, из-за чего его и называют лакунарным.
Эта форма заболевания сосудов мозга была выделена благодаря открытию и внедрению в практику методик, которые дают возможность специалистам увидеть изменения в головном мозге – компьютерной, магнитно-резонансной томографии (МРТ).
Это острые нарушения кровообращения в головном мозге, развивающиеся в глубинных артериях головного мозга. Очаги имеют небольшой диаметр, порядка 1–1,5 см . Со временем на месте небольшого участка ишемии формируется киста – лакуна, поэтому такая разновидность инсульта получила название лакунарный инфаркт.
По данным специальной медицинской литературы, лакунарные инфаркты составляют 15% от всех инсультов . Изучением вопроса в разное время российские ученые-неврологи: Е.И. Гусев, Е.В. Шмидт, В.И. Скворцова. Благодаря их усилиям установлено, что частота проблемы у трудоспособных людей (25 – 64 лет) составляет 1 – 3 случая на 1000 населения.
Еще несколько десятилетий назад лакунарный инфаркт рассматривался, как доброкачественный процесс, своеобразный микроинсульт.
Причины и факторы риска
Основными причинами появления лакун считаются:

- Артериальная гипертензия. Развитие лакунарного инфаркта возможно как при кризовом ее течении, так и при стабильном артериальном давлении.
- . Несмотря на присутствие атеросклеротических поражений магистральных артерий головы, значительных стенозов в большинстве случаев не обнаруживается.
- Сочетание атеросклероза и артериальной гипертензии.
- Врожденные особенности или пороки развития сосудов мозга.
- Лакунарный инсульт может быть вызван микроэмболией мелких артерий . Это бывает при некоторых нарушениях ритма (), .
- Сахарный диабет . Повышение уровня глюкозы в крови вызывает специфические диабетические поражения – ангиопатии сосудов, в том числе и головного мозга. Прогрессирование атеросклероза прямо пропорционально тяжести диабета.
- Курение . Никотин увеличивает вязкость крови и вызывает спазм (сужение) сосудов.
Предрасполагающими факторами служат возраст старше 85 лет, принадлежность к мужскому полу.
Клиника: симптомы и признаки
Обычно заболевание протекает без потери сознания. Из-за бедности симптомов часто диагностируется с запозданием. В момент развития инфаркта может быть повышение или нарушение ритма. Единичные лакуны проявляются неврологическими симптомами, не приводящими к полной обездвиженности и необходимости постороннего ухода.
Варианты клинических симптомов:
- Моторный лакунарный инфаркт . Проявляется легким ограничением подвижности либо одной конечности, либо обеих.
- Чувствительный инфаркт . Это снижение чувствительности половины тела или конечности.
- Координаторный инсульт . Обнаруживаются нарушения координации. Больной жалуется на головокружения, неуверенную походку из-за шаткости.
- Лакунарный инфаркт, проявляющийся интеллектуальными нарушениями : замедлением мыслительных процессов, снижением памяти, внимания.
Возможны другие варианты с комбинированием описанных клинических признаков или, наоборот, с отсутствием каких-либо симптомов.
Опасность и последствия
Годы наблюдений показали, что у трети пациентов после подобных нарушений мозгового кровообращения через год развивается паркинсонизм , а в отдаленном периоде – слабоумие или, по-другому, сосудистая деменция .
Появляются провалы в памяти, пациент не способен анализировать ситуацию, забывает дорогу домой, путает родных, становится неопрятным.
Другим явлением часто последствием считают депрессию, уход в болезнь . Обычно это происходит при появлении множественных лакун.
Классификация
Клиническая классификация базируется на клинических симптомах и рассмотрена в разделе, посвященном симптомам лакунарного инфаркта.
В развитии болезни выделяют:
- острейший период – это первые 3 суток;
- острый – 28 суток;
- ранний восстановительный – последующие 6 месяцев после перенесенного нарушения кровообращения;
- поздний восстановительный – на протяжении 2 лет.
Из-за неярких симптомов и отсутствия выраженных двигательных речевых и чувствительных расстройств , описать особенности каждого промежутка весьма затруднительно. Поэтому такое разделение имеет второстепенное значение.
Диагностика
 Заподозрить лакунарный инфаркт можно на основании жалоб больного. Однако с полной уверенностью рассуждать о характере поражения мозга возможно после детального обследования с использованием высокотехнологичной аппаратуры.
Заподозрить лакунарный инфаркт можно на основании жалоб больного. Однако с полной уверенностью рассуждать о характере поражения мозга возможно после детального обследования с использованием высокотехнологичной аппаратуры.
Обычно это томография , исследующая головной мозг на различных уровнях. Аппарат делает пошаговые, виртуальные срезы.
Сигнал от структур человеческого организма подается на персональный компьютер врача-рентгенолога и преобразуется в изображение. Чем меньше шаг, тем выше вероятность обнаружения лакуны.
Одновременно необходимо провести поиск причин инфаркта . Диагностический комплекс выглядит следующим образом:
- и мочи . Анализ крови на глюкозу. , с определением уровня холестерина и липопротеидов, показателей свертывающей системы крови.
- Электрокардиография для диагностики нарушений ритма ( найдете в другой статье).
- . Ультразвук позволяет увидеть стенку сосуда с врожденными дефектами и признаками атеросклероза.
Тактика лечения
Для адекватной терапии и в дальнейшем с целью профилактики повторных нарушений мозгового кровообращения, пациентам назначается аспирин для уменьшения агрегации элементов крови (склеивания и формирования тромбов) и улучшения ее текучести. Наиболее приемлемой дозой считается 75 мг ацетилсалициловой кислоты, выпускаемой специально для этих целей.
При невозможности принимать аспирин из-за непереносимости или побочных явлений возможна замена на дипиридамол в дозе 200 мг ежесуточно или 75 мг клопидогрела. Дозировки уточняются и регулируются профильными специалистами.
Нормализация кровообращения достигается назначением препаратов, улучшающих микроциркуляцию. Оптимальный выбор – ницерголин, винпоцетин, пентоксифиллин . Сначала проводится курс внутривенных капельных введений, с переходом на длительный прием таблетированных форм.
 Одновременно рекомендуются нейротрофики
– медикаменты, оптимизирующие снабжение мозга кислородом, и стимулирующие восстановление. Это церебролизин, актовегин, цитиколин и препараты гинкго билоба (мемантин, танакан, билобил).
Одновременно рекомендуются нейротрофики
– медикаменты, оптимизирующие снабжение мозга кислородом, и стимулирующие восстановление. Это церебролизин, актовегин, цитиколин и препараты гинкго билоба (мемантин, танакан, билобил).
При развитии признаков слабоумия и формировании лакунарного состояния назначают антихолинэстеразные препараты и предшественники ацетилхолина, биологически активного вещества, участвующего в проведении импульсов по нервным стволам. Это прозерин, нейромидин, галантамин в необходимых дозировках.
При паркинсонизме пациент нуждается в приеме специфических препаратов для уменьшения дрожания (циклодол, амантадин).
Для восстановления умственных способностей и уменьшения проявлений деменции надо максимально задействовать интеллект пациента, заставляя его заучивать на память стихи, давая решать простые математические задачи.
Так как ведущая причина – гипертоническая болезнь, то адекватное его снижение можно рассматривать, как одно из звеньев лечебного процесса. Подбирает адекватную дозу и комбинацию препаратов терапевт и кардиолог. При назначении схемы коррекции учитывается возраст больного и наличие значимых сопутствующих болезней : сахарного диабета, хронических заболеваний почек.
Прогноз и профилактика
О роли аспирина и других разжижающих кровь препаратов упоминалось выше. Однако без коррекции образа жизни, изменения привычных установок, касающихся питания и вредных привычек , невозможна успешная борьба с последствиями лакунарного инфаркта, профилактика лакунарного состояния и сосудистой деменции.
 Что подразумевается под этим:
Что подразумевается под этим:
- Увеличение двигательной активности, уменьшение в рационе, продуктов, содержащих холестерин.
- Отказ от курения и злоупотребления алкоголем . Разрешается бокал красного сухого вина при отсутствии других противопоказаний.
- Соблюдение абсолютно всех рекомендаций по лечению артериальной гипертензии и сахарного диабета.
- При высоком риске эмболии , показано адекватное лечение и назначение мощных лекарств для разжижения крови. Категорически не рекомендуется заниматься самолечением, так как эти средства при неграмотном назначении способны вызвать смертельно опасные кровотечения.
Обнаружение во время ультразвукового дуплексного сканирования признаков атеросклеротического поражения, и липопротеидов – показания к назначению гипохолестериновой диеты и препаратов, снижающих холестерин.
Принимают эти лекарства длительно, под контролем биохимического анализа крови из-за их гепатотоксичности. Если имеет место выраженный, более 70%, стеноз основных артерий, рекомендована консультация сосудистого хирурга.
Прогноз зависит от дисциплины со стороны пациента и его родственников , которые должны быть заинтересованы в выздоровлении и предупреждении развития интеллектуальных расстройств у больного.


